Medizinische Leitlinien sind systematisch entwickelte, wissenschaftlich begründete und praxisorientierte Entscheidungshilfen. Sie sollen Ärzten Empfehlungen geben, wie eine Erkrankung festgestellt und behandelt werden sollte. Auch Kosmetikerinnen können eine Menge von ihnen für ihre Arbeit ableiten. In Teil 2 unserer neuen Leitlinien-Serie stellt Ihnen die angehende Ärztin, Kosmetikerin und Beauty Managerin Sarah White die wichtigsten Fakten aus der Leitlinie Atopische Dermatitis vor.
Artikel anhören
Definition (Beschreibung, Aussehen)
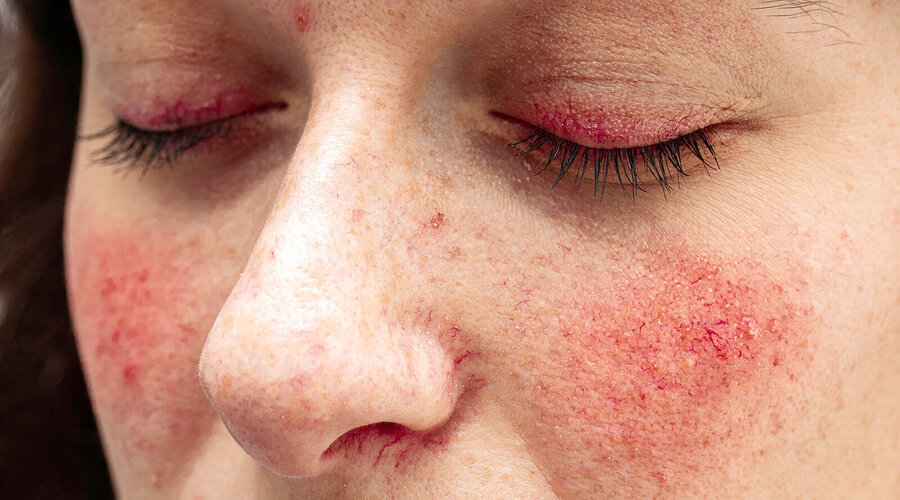
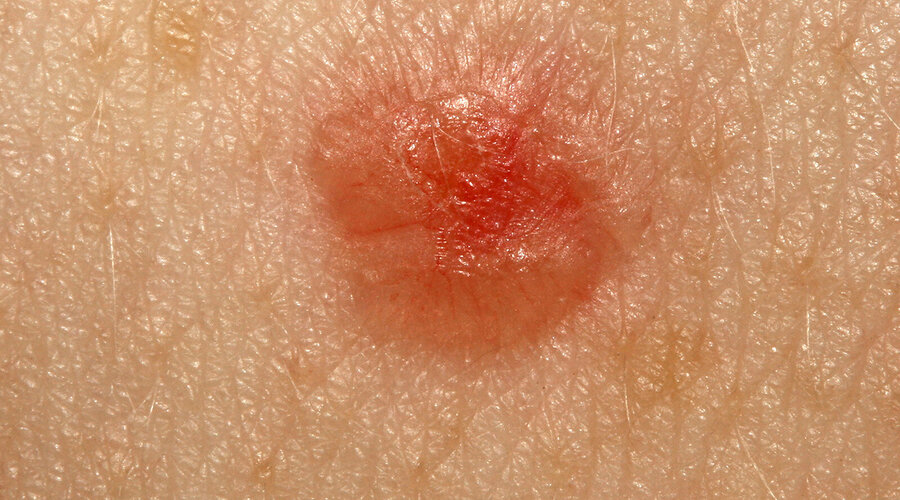
Die atopische Dermatitis, auch Neurodermitis oder atopisches Ekzem genannt, ist eine chronisch-entzündliche Hauterkrankung, die schubweise verläuft. Sie zählt mit etwa zwei Prozent Prävalenz im Erwachsenenalter zu den häufigsten entzündlichen Hauterkrankungen und stellt durch starken Juckreiz und sichtbare Ekzeme einen enormen Leidensdruck für Betroffene dar. Die Entstehung ist noch nicht vollständig erklärbar, mittlerweile konnten multifaktorielle Gründe identifiziert werden.
Epidemiologie (Prävalenz, Geschlecht, Alter)
Atopische Dermatitis zeigt sich oft bereits im Kindesalter bis zum sechsten Lebensmonat: Kinder sind mit rund zehn Prozent sogar häufiger betroffen als Erwachsene. Damit zählt die Erkrankung zu den häufigsten chronischen Erkrankungen im Kindesalter. Bei etwa 60 Prozent der erkrankten Kinder kommt es bis zum frühen Erwachsenenalter zur spontanen Besserung, mit teilweisem oder vollständigem Abklingen der Symptome.
Rund zwei Prozent sind im Erwachsenenalter weiterhin betroffen, davon bis zu 15 Prozent mit einer mittelschweren oder schweren Form der Neurodermitis, welche eine systemische Therapie erfordern kann.
Ätiologie (Disposition, Trigger)
Es wird von einer genetischen Disposition für die Entwicklung der atopischen Dermatitis ausgegangen, was Zwillingsstudien verdeutlichen. Dabei spielen scheinbar mehrere Gene eine Rolle: unter anderem Gene für Filaggrin, den Zytokinen IL-4 und IL-13 und für Langerhanszellen. Das Protein Filaggrin ist an der Verhornung der Haut beteiligt und gilt in diesem Zusammenhang als essenziell für die Bildung einer intakten Hautbarriere.
Parallel zu den beschriebenen Veranlagungen gibt es sogenannte Triggerfaktoren, die potenziell Schübe auslösen können. Dazu zählen insbesondere Luftverschmutzung und Tabakexposition, Um-
weltallergene, individuelle Kontaktallergene oder Nahrungsmittelunverträglichkeiten, bestimmte Fasern und Textilien, häufiger oder langer Wasserkontakt (zum Beispiel durch langes Baden, zu starke Reinigung), Wärmestau (Schweißproduktion) und Stress.
Symptome und Verlaufsformen
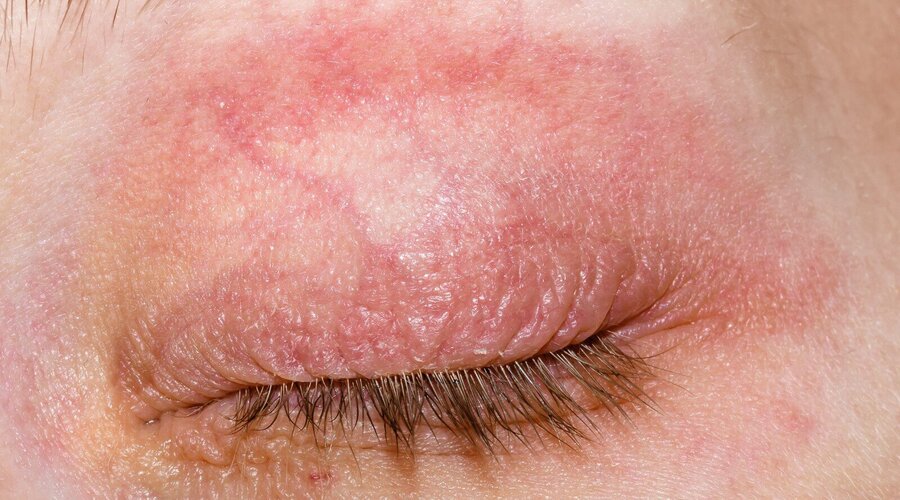
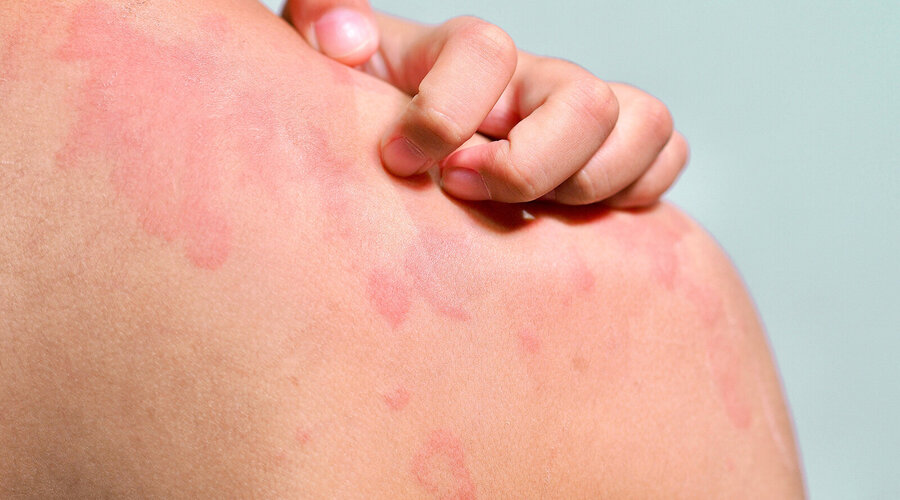
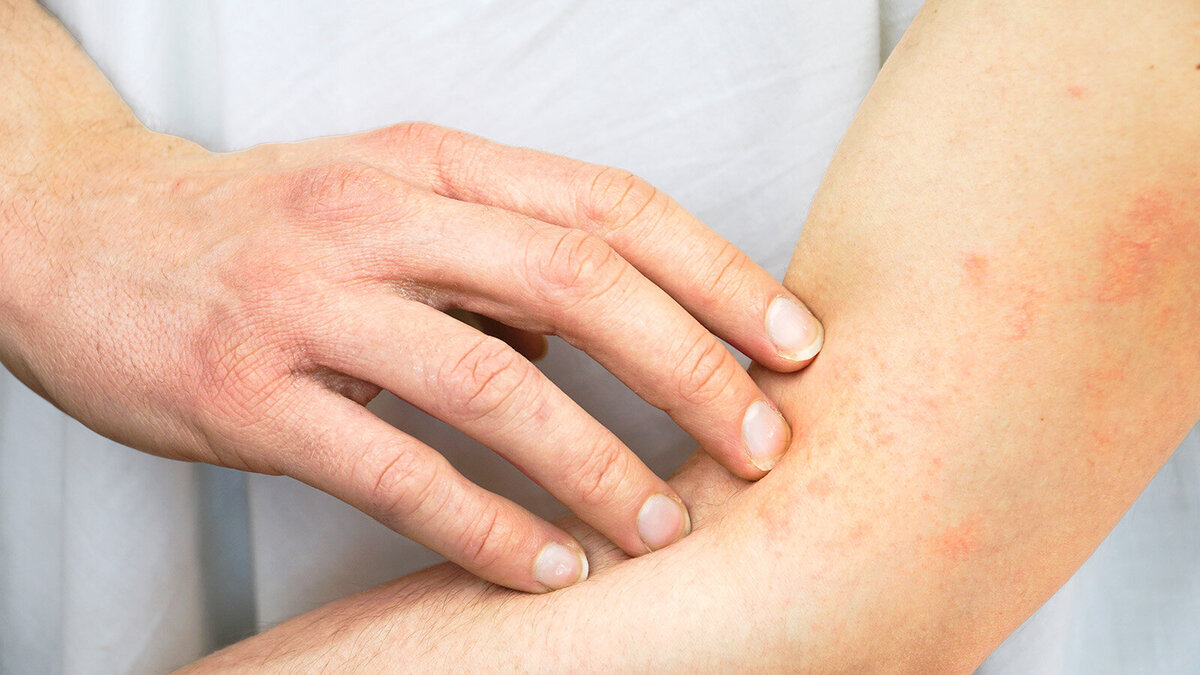
Neurodermitis geht mit einem quälenden Juckreiz einher. Häufig kommt es zur Xerosis cutis, einer trockenen, schuppigen und lipidarmen Haut, die den Juckreiz weiter verstärken kann. Es zeigen sich Ekzeme unterschiedlicher Ausprägung, häufig an Beugeseiten der Extremitäten, Hals, Dekolleté und teils auch in Form eines Hand- und Fußekzems.
Typisch ist außerdem eine Verdickung der Haut (Lichenifikation). Im Säuglingsalter wird häufig Milchschorf sichtbar, mit gelblichen Schuppen, die in nässende Plaques übergehen können. Typischerweise ist die Windelregion nicht betroffen.Neurodermitis lässt sich in eine intrinsische und extrinsische Form unterteilen.
Bei der intrinsischen Form kommt es nicht zu IgE-vermittelten Sensibilisierungen. Etwa 20–50 Prozent aller Betroffenen gehören diesem Typ an. Bei der extrinsischen Form sind weitere atopische Sensibilisierungen nachweisbar: zum Beispiel in Form einer allergischen Nasenschleimhautentzündung (Rhinokonjunktivitis allergica), einem allergischen Asthma bronchiale oder einer Nahrungsmittelallergie. Zu diesem Typ zählen 50-80 Prozent aller Betroffenen.
Häufige Komplikationen der atopischen Dermatitis sind Sekundärinfektionen, häufig Bakterien des Typs Staphylokokken. Bei rund 90 Prozent aller Betroffenen liegt eine Überbesiedlung mit Staphylococcus aureus (S. aureus) vor, was Schübe auslösen und Entzündungen verstärken kann.
Differenzialdiagnose
Abzugrenzen ist Neurodermitis von anderen ekzematösen Hautveränderungen: Dazu zählen allergische Kontaktekzeme, mikrobielle oder toxische Kontaktekzeme und bestimmte Erkrankungen wie das Netherton-, das Omenn- oder das Wiskott-Aldrich-Syndrom. Bei Ekzemen auf Händen und Füßen kann eine Verwechselungsgefahr mit Psoriasis palmoplantaris bestehen. Auch eine Abgrenzung vom kutanen T-Zell-Lymphom (Mycosis fungoides) ist durch einen erfahrenen Arzt sinnvoll.
Besonders schwierig ist die Diagnose im Säuglingsalter, wo eine unverzügliche interdisziplinäre Differenzialdiagnostik notwendig ist, um andere Erkrankungen (zum Beispiel mit Alopezie oder Gedeihstörungen) auszuschließen.
Ärztliche Therapie
Als Basistherapie haben sich besonders topische Mittel wie Emollienzien sowie das Erlernen von Strategien bei Triggerfaktoren bewährt. Auch der Umgang mit Juckreiz kann einen Behandlungsbaustein darstellen, da der Juckreiz die Lebensqualität stark einschränken kann. Hier gibt es Schulungen und auch psychologische Maßnahmen. Sollten Sensibilisierungen vorhanden sein (intrinsischer Typ), kann zudem eine Allergen-Immuntherapie sinnvoll sein.
Je nach aktuellem Schweregrad der Ekzeme können neben Basispflege zusätzlich äußerlich Entzündungshemmer wie Glucocorticoide (zum Beispiel Hydrocortison) oder eine Phototherapie zum Einsatz kommen. In Fällen schwerer Ekzeme kann eine systemische Therapie (zum Beispiel Zytostatika, Calcineurin-Inhibitoren) Anwendung finden.
Empfehlungen für die Kosmetikerin
Atopische Dermatitis geht mit einer erheblichen Belastung und vielen Einschränkungen einher, bedingt durch quälenden Juckreiz (der zu Schlafstörungen führen kann) und sichtbare Ekzeme. Betroffene beschreiben häufig einen deutlichen Verlust an Lebensqualität, der mit sozialen Ängsten oder Depressionen einhergehen kann. Ein Verständnis für diese Umstände ist daher unverzichtbar und sollte im Umgang mit Betroffenen unbedingt berücksichtigt werden.
Kosmetikerinnen können insbesondere bei der täglichen Basispflege unterstützen. Die Auswahl und Beratung über geeignete Hautpflegeprodukte sowie deren Anwendung kann einen sinnvollen Beitrag leisten. Dabei sind ausschließlich milde Produkte zu verwenden, um Trigger auszuschließen. Hautreinigungsmittel sollten möglichst mild formuliert sein und sanfte Tenside enthalten. Minimalistische Cremes, mit möglichst hohem Anteil an hautidentischen Stoffen, versorgen die Haut mit Fetten und Feuchtigkeit und können die beeinträchtigte Barriere unterstützen. Besonders eignen sich Ceramide, Phospholipide, Linol- und Linolensäure.
Quellen:
https://register.awmf.org/assets/guidelines/013-027l_S3_Atopische-Dermatitis-AD-Neurodermitis-atopisches-Ekzem_2024-01.pdf
Frank H. Netter, Netters Dermatologie, 2. Auflage, 2009.
www.neurodermitis.net
www.aerzteblatt.de/archiv/230461
Nächster Teil:
Ausgabe 03/24: Kontaktekzem
Bereits erschienen:
Ausgabe 01/2024: Psoriasis vulgaris

Sarah White
Die Autorin ist angehende Ärztin, Kosmetikerin, Beauty Managerin (IHK), Autorin für Fachzeitschriften und Speakerin auf internationalen Kongressen sowie Gründerin der Marke „Iluqua“. www.iluqua.com